
![[Editorial]](IMG/png/editorial.png) Anesthésie locorégionale périphérique en Afrique : quelles perspectives ?
Anesthésie locorégionale périphérique en Afrique : quelles perspectives ?
Facteurs prédictifs préopératoires de sevrage difficile de circulation extra (…)
Problématique de la ventilation mécanique dans un service de réanimation en (…)
Prescription du bilan pré opératoire systématique : intérêt en chirurgie (…)
Les traumatismes par accidents chez les enfants admis au service des (…)
Place des pathologies cardiovasculaires dans l’évaluation du risque (…)
Difficultés thérapeutiques au décours d’une cure chirurgicale de sténose du (…)
Pronostic néonatal dans l’accouchement du 2ème jumeau au centre (…)
Noyades accidentelles : analyse de 59 cas au CHU de Treichville
Transfusion homologue versus hémodilution normovolemique intentionnelle
Motivations des parents d’enfants malades à consulter un service d’urgences (…)
Hématomes cérébelleux spontanés en réanimation polyvalente. A propos de (…)
Prise en charge d’un cas de syndrome de détresse respiratoire aigüe par (…)
janvier 2012, par , , , , , , ,
Résumé
Matériel et méthodes : étude rétrospective, analytique sur 18 mois à partir des dossiers anesthésique et chirurgical des patients opérés en chirurgie digestive pour une chirurgie programmée.
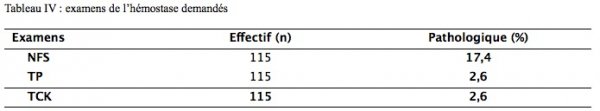
Résultats : 120 dossiers ont été colligés. L’âge moyen des patients était de 42,5±17,03 (Extrêmes 15 et 77ans) et le sex-ratio de 1,06. L’hypertension artérielle était le seul antécédent retrouvé chez nos patients (4,2%). Les classes ASA 1 et 2 représentaient respectivement 70,8 et 26,7%. La chirurgie mineure était prédominante (44,2) ; elle était hémorragique dans 20% des cas. L’hémogramme était pathologique dans 17,4% des cas ; le taux de céphaline activé (TCA) et le taux de prothrombine (TP) dans 2,6% des cas. Les examens biochimiques (créatininémie, glycémie, transaminases) étaient justifiés dans 20 cas (16,8%). Les examens morphologiques étaient justifiés dans 30,3% des cas ; les résultats pathologiques ont concerné la radiographie thoracique dans cinq cas et l’électrocardiogramme dans sept cas. Nous n’avons noté aucune complication per et post opératoire ; et aucune modification de la technique anesthésique n’avait été envisagée quel que soit les résultats.
Conclusion Le bilan pré opératoire prescrit systématiquement avant la consultation d’anesthésie en chirurgie digestive ne décèle pas d’anomalies majeures conduisant à une modification de la technique anesthésique. Un consensus local est nécessaire pour réduire le nombre d’examens complémentaires et réaliser ainsi des économies
Mots Clés : bilan pré opératoire, chirurgie viscérale, intérêt
Summary
Methods : We conducted a retrospective study at the University Hospital of Brazzaville, Congo. Anesthetic and surgical records of patients admitted during the past 18 months for planned digestive surgery were reviewed.
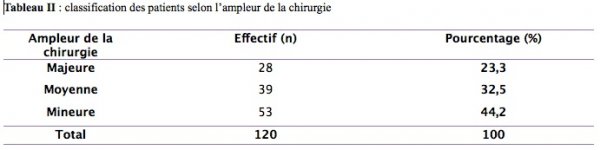
Results : A total of 120 records were compiled. The mean age of patients was 42.5 ± 17.03 (Range : 15 to 77 years old) and sex ratio of 1.06. 4.2% of the patients had history of high blood pressure. ASA classes 1 and 2 accounted for 70.8 and 26.7%, respectively. The percentage of minor and major surgery was 44.2% and 32.5%. Hemorrhagic surgery was done in 20% of the patients. Blood count was abnormal in 17.4% of the cases ; the rate of kaolin partial thromboplastin and Prothrombin Time (PT) also abnormal in 2.6% of the cases. Biochemical parameters were indicated in 20 cases (16.8%). The morphological examinations were warranted in 30.3% of the cases. Chest radiography and electrocardiogram were abnormal in five and seven cases, respectively. No complications were noted during and after the surgery which did not require a change in anesthetic technique.
Conclusion : The pre-operative assessment routinely prescribed before the anesthesia consultation in digestive surgery does not detect any major issues leading to a change in anesthetic technique. Local consensus is needed to reduce the number of additional laboratory tests and radiographies and thus save patients’ money.
Keywords : preoperative assessment, visceral surgery, value.
Auteur correspondant : Docteur G. F. OTIOBANDA. E-mail : gilfab2000 chez yahoo.fr
La prescription du bilan pré opératoire est une partie essentielle de la consultation pré anesthésique. Les examens complémentaires prescrits doivent permettre au total de diminuer la morbidité péri opératoire, soit en permettant d’optimiser l’état de santé du patient avant la chirurgie, soit en aboutissant à une modification de la stratégie anesthésique envisagée, soit en facilitant la prise en charge post opératoire [1]. Ils sont orientés en fonction des antécédents du patient, de l’examen clinique et du type de chirurgie comme l’ont rappelé les experts ayant participé aux recommandations sur la prescription des examens pré opératoires validées par l’agence nationale d’accréditation et d’évaluation en santé (ANAES) en Décembre 1998 [2]. Dans de nombreux pays ces recommandations de l’ANAES sont appliquées sans entrave par des médecins anesthésistes réanimateurs. Dans notre pays la prescription de ces examens a longtemps été l’initiative du chirurgien. C’est dans ce contexte que nous nous sommes proposés de réaliser cette étude avec comme objectif d’évaluer l’intérêt du bilan pré opératoire systématique en chirurgie digestive.
Il s’agissait d’une étude rétrospective, analytique sur 18 mois. Tous les patients opérés en chirurgie digestive pour une chirurgie programmée étaient inclus. Les données ont été recueillies à partir des registres du bloc opératoire, les dossiers anesthésique et chirurgical du patient. Les critères de non inclusion ont été la chirurgie digestive en urgence et la chirurgie sous anesthésie locale. Les paramètres étudiés étaient les suivants :
– les données épidémiologiques : l’âge, le sexe
– les antécédents du patient et l’examen clinique ;
– les données chirurgicales : la nature de la chirurgie ;
– les données anesthésiques : la classification ASA (American Society of Anesthesiologists), les complications per et post opératoires ;
– les examens demandés : hématologiques, biochimiques et morphologiques. Le coût moyen de ce bilan.
La saisie des données a été faite sur épi-info version 3.5.1 et l’analyse sur le logiciel SPSS 11.5.
Au total 120 dossiers ont été colligés. L’âge moyen des patients était de 42,5±17,03 (extrêmes 15 et 77 ans) et le sex-ratio de 1,06. L’hypertension artérielle était le seul antécédent retrouvé chez nos patients avec cinq cas (4,2%) et l’examen clinique était sans particularité chez tous les patients. Les classes ASA 1 et 2 représentaient respectivement 70,8 et 26,7%. La chirurgie mineure était prédominante avec respectivement 44,2 ; elle était hémorragique dans 20% des cas. Le tableau I montre la répartition des patients selon la classification ASA.

La classification des patients selon l’ampleur et la nature de la chirurgie sont représenté par les tableaux II et III.

Parmi les examens hématologiques, l’hémogramme était pathologique dans 17,4% des cas ; les anomalies ont intéressé le taux d’hémoglobine avec une anémie modérée dans 4,5%. Le temps de céphaline activé (TCA) était pathologique dans 2,6% des cas de même que le taux de prothrombine (TP). Chaque fois qu’un examen était pathologique, l’analyse était refait et son implication sur la conduite anesthésique recherchée.
Le tableau IV montre les différents examens hématologiques demandés avec les résultats pathologiques
Pour les examens biochimiques il s’est agi de la créatininémie avec 104 cas (86,7%), la glycémie avec 103 cas (85,5%) et les transaminases 7 cas (5,8%). Ils étaient tous normaux et n’étaient justifiés que dans 20 cas (16,8%). Les examens morphologiques ont concernés la radiographie du thorax dans 46 cas (38,3 %), pathologiques dans cinq cas et l’électrocardiogramme dans 36 cas (30%), pathologiques dans sept cas ; ces examens étaient justifiés dans 30,3% des cas.
Nous n’avons noté aucune complication per et post opératoire ; et aucune modification de la technique anesthésique n’a été observé quel que soit le résultat des examens complémentaires. Le coût moyen du bilan s’élevait à 20 500 FCFA.
L’objectif de cette étude est d’évaluer l’intérêt de la prescription systématique du bilan pré opératoire en chirurgie digestive afin de permettre le changement de comportement concernant la prescription du bilan pré opératoire.
Le jeune âge de nos patients est le reflet de la population générale [3]. La prédominance des classes ASA 1 et 2, se justifie sûrement par l’âge de nos patients. En effet, plus les patients sont jeunes moins ils présentent des pathologies prises en compte pour la classification ASA.
Le bilan de l’hémostase n’a pas montré des anomalies significatives, seulement une anémie modérée dans 17,4% des cas sans incidence sur la modification de la technique anesthésique. En effet ce bilan est demandé de façon systématique en vue d’une couverture médico-légale et non par rapport aux recommandations en vigueur. Cette attitude a été mise en cause au vue d’une littérature déjà abondante et souvent précise [5]. Ce bilan doit bien entendu répondre à des buts précis qui peuvent être regroupés en trois à savoir : évaluer un éventuel risque hémorragique, évaluer un éventuel risque thrombotique, s’assurer qu’il n’existe pas d’anomalie préexistante avant la mise en place d’un traitement anticoagulant [6]. Bernard, en France a constaté que 60% des bilans de l’hémostase ne sont pas conformes au référentiel local [4]. Les examens biochimiques ont été prescrits à 86,7% pour la créatininémie, 85,5% pour la glycémie et à 5,8% pour les transaminases. Ils se sont tous révélés normaux, alors qu’ils n’étaient justifiés que dans 16,8% des cas. Ces examens occasionnent des dépenses supplémentaires et parfois même contribuentà retarderla prise en charge des patients pour deux raisons : d’une part à cause des difficultés financières, les patients doivent attendre longtemps pour faire face à ces examens et, d’autre part, chaque fois qu’un examen est pathologique, un contrôle systématique est demandé. Lokossou à Cotonou a retrouvé un taux de 61,3% pour la glycémie chez des patients ASA1 [7]. Les examens morphologiques étaient justifiés dans 30,3% des cas et étaient pathologiques dans cinq cas pour laradiographie du thorax et sept cas pour l’électrocardiogramme. Une méta-analyse réalisée en 1997 [8] rappelait que seulement 2 % des radiographies pulmonaires réalisées conduisent à une modification de prise en charge du patient ; cela au prix d’un coût et d’un désagrément importants. La réalisation d’une radiographie comme examen de référence en cas de complication postopératoire serait utile chez seulement 9 % des patients [8]. Ces examens complémentaires étaient loin d’être en conformité avec les impératifs du bilan pré opératoire. Bernard en France trouve une conformité de ces examens par rapport aux recommandations en vigueur [4]. Au regard de tout ce qui précède, un examen biologique pathologique n’est pas nécessairementbénéfique pour le patient en raison des faux-positifs ou des résultats à la limite de la positivité et sans conséquence clinique. L’exploration qui en découle retarde la chirurgie, et surtout augmente les risques pour le patient quand d’autres examens sont réalisés et d’autres décisions sont prises à partir de résultats à la limite de la positivité. On sait par ailleurs que la plupart des résultats anormaux peuvent être prédits après un interrogatoire et un examen clinique soigneux chez le patient adulte. Si l’on prend comme exemple, l’hémostase, un bilan biologique normal n’élimine pas totalement une coagulopathie.Pour le prescripteur, d’une façon générale, les examens paracliniques préopératoires ne peuvent se substituer, même partiellement, à une analyse rigoureuse des antécédents, de l’anamnèse et un examen clinique complet. Aucune donnée scientifique ou norme réglementaire n’impose la pratique systématique d’examens complémentaires. Enfin, sur le plan juridique, en cas d’accident, le fait d’avoir prescrit un examen complémentaire systématique, fut-il même exigé par un texte réglementaire, ne pourrait écarter à lui seul la responsabilité d’un médecin, puisque c’est l’ensemble des éléments impliqués qui est examiné par les juges. Le recours à l’examen systématique ne constitue pour les médecins qu’une protection illusoire. Quant aux recommandations pour la pratique clinique, elles n’ont pas pour objet de rassurer les médecins en les garantissant contre un éventuel procès, mais d’assurer aux patients la meilleure sécurité possible [8]. De plus, prescrire un examen impose de connaître son résultat avant l’anesthésie. Or, il a été montré dans plusieurs études que 20 à 30 % des examens prescrits ne sont pas lus par les prescripteurs, même dans une structure avec alerte informatisée en cas de résultat anormal [9]. Le risque médicojudiciaire, souvent invoqué en faveur d’une prescription large d’examens préopératoires, se trouve renforcé si les résultats n’ont pas été vus.Pour la société, l’ensemble des prescriptions par excès à un coût que l’on ne peut absolument pas ignorer. Bien que le coût moyen du bilan par patient est inférieur à celui des autres auteurs [4,7].
Le bilan pré opératoire prescrit systématiquement avant la consultation d’anesthésie en chirurgie digestive ne décèle pas d’anomalies majeures conduisant à une modification de la technique anesthésique. Il contribue au retard de prise en charge des patients et à l’augmentation des dépenses. Nous pensons qu’un consensus local est nécessaire pour réduire le nombre d’examens complémentaires et réaliser ainsi des économies.